Bonjour,
13 milliards par an gaspillés en surmédicalisation
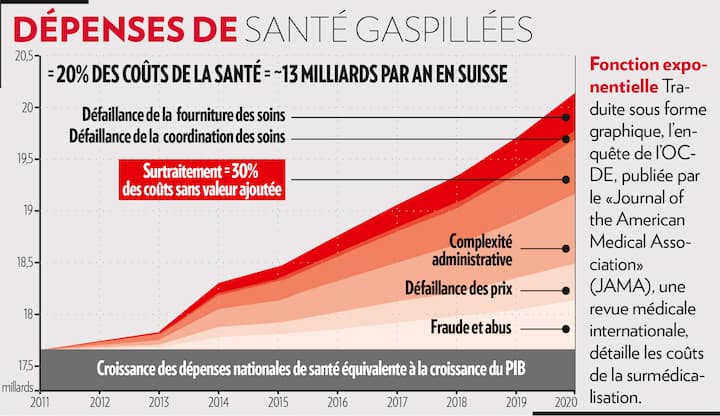
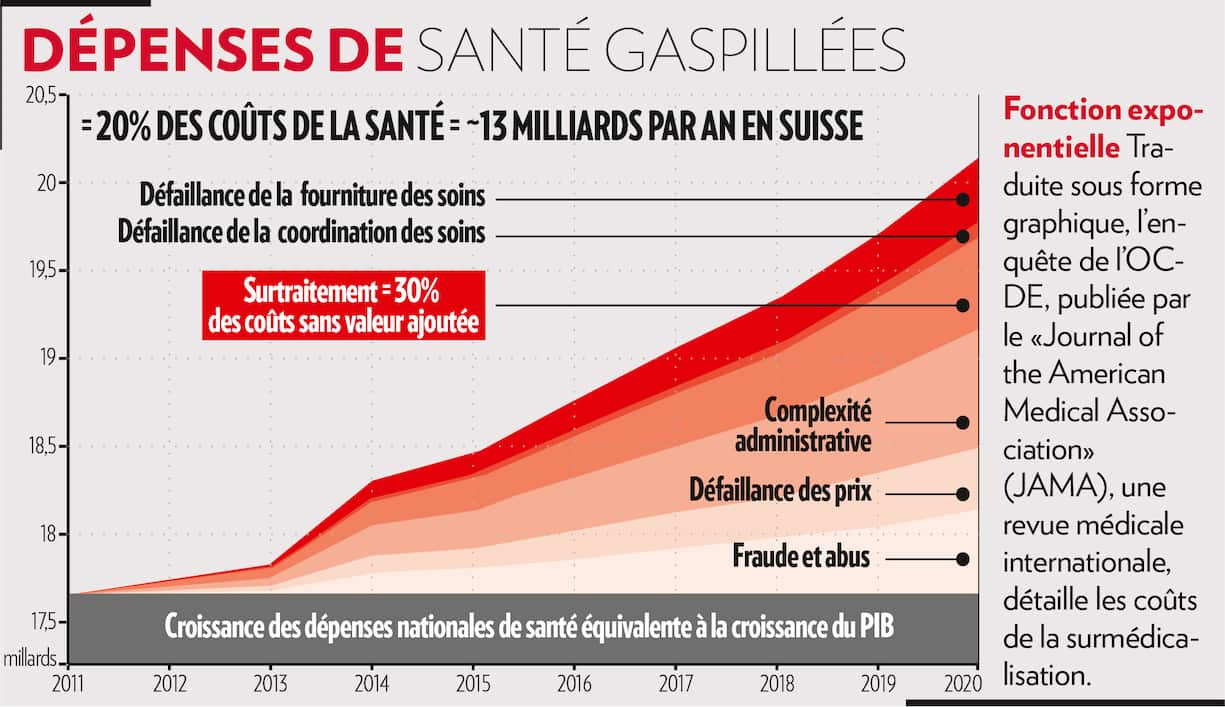
Selon la dernière étude de l’OCDE (2015), 20% des coûts de la santé seraient gaspillés chaque année, soit quelque 13 milliards de francs en Suisse. Le professeur Nicolas Rodondi livre son éclairage sur la situation en Suisse. Et dénonce.
Rappaz Christian
- Les chiffres de ce gaspillage présumé englobent à la fois la surmédication et la surmédicalisation, qu’il s’agit de distinguer…


- Nicolas Rodondi: Effectivement. La surmédication se rapporte aux médicaments. A partir de cinq médicaments quotidiens, on parle de polymédication, ce qui augmente le risque de surmédication. On parle de surmédicalisation quand on ajoute à cela les examens et les interventions inutiles, ainsi que les soins n’apportant pas de bénéfice avéré. Selon l’étude de l’OCDE (datée de 2015, ndlr), un quart des médicaments consommés dans notre pays équivaudraient à du gaspillage. Plus globalement et toujours selon l’organisation, les pays occidentaux jetteraient ainsi par les fenêtres jusqu’à 20% de leurs coûts de la santé, ce qui correspondrait pour la Suisse à 13 milliards de francs par année.
- Existe-t-il des données précises de cette problématique concernant notre pays?
- La Suisse est très avare en statistiques dans ce domaine. Mais selon les dernières études disponibles, on estime que la surmédication touche 20% des patients en médecine de premier recours, 35% des personnes quittant l’hôpital et jusqu’à 60% des résidents en EMS.
- C’est énorme, 60%!
- Une étude réalisée dans le Jura il y a quelques années a montré que les résidents prenaient entre deux et 27 médicaments par jour. En moyenne 12,8 par personne, alors qu’on considère qu’à partir de cinq médicaments les effets secondaires et les interactions sont pratiquement impossibles à contrôler. Une autre étude montre qu’une personne de plus de 80 ans sur trois, en sortant de l’hôpital, doit y retourner dans l’année à la suite des effets secondaires et 5% en décèdent.
- Comment en est-on arrivé là?
- La raison principale est le manque de recherche sur les patients âgés. Bien qu’ils souffrent souvent de plusieurs maladies (diabète de type 2, ostéoporose, hypertension, arthrose, maladie d’Alzheimer, etc.), ils sont systématiquement exclus des études. On les soigne donc avec des médicaments qui s’avèrent souvent inappropriés, ce qui contraint à prescrire d’autres médicaments pour combattre leurs effets secondaires. Le serpent qui se mord la queue, en somme, alors qu’en réduisant la polymédication les patients pourraient être moins souvent hospitalisés et avoir une meilleure qualité de vie. Notre étude Operam actuellement en cours, financée par le programme Horizon 2020 de l’Union européenne, tente de le démontrer.
- Quelles catégories de médicaments sont les plus concernées par la surmédication?
- Les somnifères, qui provoquent plus d’effets secondaires que de bénéfices dans une majorité des cas. On note en particulier un nombre élevé de chutes et de survenues de démence chez les personnes âgées soumises à ces traitements. Les protecteurs gastriques, eux non plus, ne se révèlent d’aucune utilité pour une personne sur deux, à l’instar des statines, prescrites inutilement à des personnes à bas risque pour lutter contre le cholestérol. Enfin, il faut citer les antidouleurs et les anti-inflammatoires, type Ponstan, Voltaren, Brufen, pris au-delà de quelques jours. Il est de surcroît avéré que l’abus de cette dernière catégorie augmente le risque de problèmes cardiovasculaires.
- Qui est responsable de cette surconsommation, les patients ou les médecins?
- Entre les croyances des premiers, convaincus que plus de médicaments ou de nouveaux médicaments les soulageront, et la propension à prescrire des seconds, je crois que la responsabilité est partagée. Au bout du compte, c’est tout de même le médecin qui décide et, dans la réalité, écrire une ordonnance prend une minute alors que procéder à une analyse plus poussée déborde souvent des vingt minutes de la fameuse limite de consultation Tarmed. A la décharge des médecins, beaucoup de patients préfèrent prendre un médicament plutôt que changer ou équilibrer leur hygiène de vie.
- Quel rôle les «big pharmas» jouent-elles dans ce processus?
- On entend parfois dire que des médecins touchent de l’argent pour vendre leurs médicaments. A mon avis, c’est plutôt rare. Ce qui ne veut pas dire que les pharmas ont perdu de leur influence. Les méthodes ont changé. Les pharmas financent par exemple les formations continues des médecins avec parfois comme condition de pouvoir influer sur leur contenu. J’ai vécu une expérience personnelle à ce propos. Alors que j’avais été invité à parler du cholestérol, sitôt ma conférence terminée, l’organisateur du cours m’a indiqué que son sponsor n’était pas du tout content de mes propos critiques et qu’il me rayait illico de sa liste d’intervenants. Ce ne sont pas les seules méthodes contestables.
- C’est-à-dire?
- On constate parfois une surenchère dans les traitements. Exemple: le traitement du cholestérol par injection coûte 6000 francs par année, contre 255 francs par voie orale. Une autre méthode consiste à dédommager un médecin qui prescrit un médicament à un nombre significatif de ses patients pour une pseudo-étude, en fait un simple sondage auprès de ces derniers qu’il fait suivre au fabricant.
- Demeure également le problème récurrent de l’indépendance des études…
- En effet. Les études sont le plus souvent réalisées sur une communauté restreinte de patients triés sur le volet, dont sont exclus celles et ceux qui risquent de ne pas supporter la molécule testée. S’ensuivent des recommandations biaisées, puisqu’on conseille de donner à tout le monde un médicament étudié sur un petit groupe. Il se peut aussi que le médicament soit bien toléré mais qu’il n’améliore pas la santé du patient. A cet égard, il est intéressant de constater que les coûts de la santé ont doublé ces vingt dernières années, alors que l’état sanitaire de la population n’a de loin pas progressé dans cette proportion.
- En préambule, vous parliez également d’interventions inutiles. A quoi pensez-vous précisément?
- En l’absence de statistiques officielles en Suisse, le sujet est délicat. Reste que certains chiffres interpellent. Le nombre d’ablations de la glande thyroïde a par exemple triplé en Suisse ces quatorze dernières années. Autre constat troublant, injecter du ciment pour soigner un tassement de vertèbres est un acte qui a été réalisé dix fois plus dans le canton de Berne que dans le canton de Genève. Dans les pays de l’Union européenne, on parle aussi d’une ablation injustifiée sur trois de la prostate ou d’un sein, chiffres impossibles à vérifier chez nous. Ils sont néanmoins les signes d’actes inutiles.
- Et en matière d’examens?
- On constate une forte augmentation des examens radiologiques mais, sans statistiques précises, impossible une fois encore de savoir lesquels sont utiles ou inutiles.
- Comment lutter contre ces abus et ce gaspillage?
- Il faudrait augmenter la transparence des données de santé pour pouvoir monitorer ces soins de basse valeur. Des projets pour les évaluer devraient être soutenus, comme c’est le cas dans d’autres pays. Une fois identifiés, les acteurs du système de santé devraient travailler ensemble à réduire les abus, afin de permettre un système de santé durable tout en évitant un rationnement.
>> Lire les témoignages de:
«Personne ne veut faire de concessions»
Sans la volonté de tous les acteurs du système, on ne viendra pas à bout du sac de nœuds que représentent les coûts de la santé, préviennent les membres de la Commission fédérale de la santé publique.
Sonnez hautbois, résonnez musettes! Selon le comparateur en ligne Comparis.ch, les primes d’assurance maladie ne devraient augmenter «que» de 2% à 3% pour 2020. Une sourdine à la hausse bienvenue, qui se manifeste tous les quatre ans, année électorale oblige. Nous serons bientôt fixés, puisque la date de l’annonce des assureurs tant redoutée approche. Une augmentation modérée donc, mais une augmentation quand même. La «faute» à une qualité des soins en perpétuelle progression, justifient les autorités et les milieux concernés. La faute aussi au gaspillage, si l’on en croit l’OCDE.
Selon l’organisation, 20% des coûts de la santé, donc de nos primes (13 milliards en 2015 et 16 milliards en 2018), serviraient à payer des soins de «basse valeur», inappropriés voire inutiles. Une proportion qui choque mais n’étonne pas Raymond Clottu, le conseiller national UDC neuchâtelois. «S’atteler aux coûts de la santé, c’est se plonger dans un sac de nœuds. Tous les acteurs de ce dossier, et Dieu sait s’il y en a, crient au loup mais personne ne veut faire de concessions», s’agace celui qui ne briguera pas un nouveau mandat en octobre.
«Alain Berset temporise»
Raymond Clottu est pourtant catégorique. La réduction des coûts de la santé est le souci numéro un de la commission. «La plupart des problèmes sont identifiés. Différences énormes de tarifs entre soins ambulatoires et stationnaires, conditionnement des médicaments dans des emballages trop grands, projet de qualifier les doctorants en pharmacie pour décharger les médecins en médecine générale, uniformisation des tarifs, etc. De ces questions, on en débat en vain depuis des années. Tout le monde se refile la patate chaude, à commencer par les cantons, qui se déchargent de plus en plus sur les assurés, lesquels, au nom de la cherté des primes, revendiquent à leur tour un droit illimité aux soins.»
Une inertie dont les jours seraient néanmoins comptés, aux dires de Benjamin Roduit, un autre des 38 membres de la CSSS. Le Valaisan estime en effet que 6 milliards peuvent être économisés rapidement, sans toucher à la qualité des soins, «si tant est que le Conseil fédéral introduise dans les meilleurs délais les 38 mesures préconisées par un groupe d’experts internationaux qu’il a adoptées. Pour l’instant, Alain Berset n’en a présenté que neuf, pour un impact estimé à 1 milliard de francs. Il temporise sans doute, à la veille des élections fédérales.»
PDC en première ligne
Pour celui qui a remplacé Yannick Buttet au parlement, la solution viendra de son parti, le PDC, et son initiative «Baisser les primes – pour un frein aux coûts de la santé». «Alors que nous avions jusqu’à la fin avril 2020 pour récolter les 100 000 signatures, nous sommes déjà à bout touchant. Si la proposition est acceptée en votation populaire, les acteurs de la santé auront alors deux ans, pendant lesquels les tarifs seront plafonnés, pour trouver des solutions. Sans quoi, c’est la Confédération qui imposera les tarifs et les règles du jeu. Le cas échéant, je vous garantis que les choses bougeront.» Une promesse qui a le mérite de ne rien coûter…
Assistez au Forum Santé!
Jeudi 26 septembre 2019, de 16h00 à 19h30, à l'Amphimax de l'Université de Lausanne se tient le Forum Santé, un forum gratuit pour un système de santé plus humain… et durable.
La santé est l’un des premiers sujets de préoccupation des Suisses. C’est pourquoi L’illustré et Le Temps organisent conjointement un forum autour de cette question complexe.
Plusieurs conférences, des débats, en présence notamment du professeur Nicolas Rodondi, des témoignages, dont celui de Manuela Maury, intitulé «Et si on écoutait les patients?», sont au programme.
>> Infos et programme: le forum est gratuit, mais l'inscription obligatoire sur www.letemps.ch/forumsante